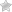Вальгусная деформация большого пальца стопы: что за недуг?
Многие сталкиваются с такой проблемой, как выросшая косточка сбоку стопы. При этом большой палец отклоняется от своего нормального положения, наклоняясь ближе к остальным пальцам, а косточка выпирает на наружную часть стопы. Такой недуг называется вальгусная деформация первого пальца стопы (или hallux valgus), он чаще других встречается среди всех болезней, связанных со стопой.
Из-за вальгусной деформации человек испытывает большие неудобства – во время ходьбы, обувания, даже находясь без движения: искривленные суставы вызывают болезненность.
10 мифов о вальгусе и его лечении
Если сразу не получить квалифицированную медицинскую консультацию, то данный недуг перерастет в более серьезные болезни – артрозы, артриты.
По каким причинам появляется вальгусная деформация
Вальгусная деформация, меняющая форму пальцев ног, в просторечье называется шишка на ноге. Провоцируется несколькими причинами, которые условно можно распределить на две группы:
- Наличие причин 1-й группы не обязательно ведёт к появлению вальгуса. Они проявляются лишь в определенных ситуациях, а именно:
- Тесная обувь, каблуки выше 6 см. Длительное пребывание ноги в неудобной, не свойственной ей позе вызывает стойкие искривления, которые и становятся причинами вальгусной деформации основания 1-го пальца стопы;
- наследственность;
- специфика физиологии стоп;
- преклонный возраст;
- поперечное плоскостопие;
- большой вес, оказывающий значительную нагрузку на стопу;
- заболевание артритом.
 При артрите развиваются деформации пальцев
При артрите развиваются деформации пальцев
- Вторая группа причин непосредственно приводит к патологии первого пальца на ноге. Ими является нарушенный обмен веществ, ослабленные суставы стоп. Все это ведет к неправильному расположению плюсневых костей и выпиранию шишки наружу.
По данным статистики, большинство пациентов, которым диагностируют вальгус, – женщины. Причины кроются в ношении обуви на высоком каблуке. В основном, патология встречается у людей из развитых стран, сопутствующими причинами являются недостаточная физическая активность и употребление в пищу «вредных» продуктов.
Как проявляется вальгус
Выяснив, что же такое вальгус, разберёмся, какими симптомами сопровождается его развитие.
Основным проявлением данного состояния является вырастающая косточка возле основания большого пальца на ноге. Вначале она едва заметна и не доставляет неудобств. С течением заболевания проявляются другие симптомы.
 Вальгусная деформация большого пальца стопы (hallux valgus)
Вальгусная деформация большого пальца стопы (hallux valgus)
- Выпячивание косточки на боковой поверхности стопы становится все заметнее.
- Появляется боль, отечность, краснота вокруг шишки.
- Происходит valgus (отклонение) первого пальца от его нормального положения в сторону, уменьшается его двигательная активность.
- Возникают мозоли.
- Присутствуют некомфортные ощущения во время движения.
Формы
Первая фаланга стопы при этой болезни деформируется постепенно, проходя несколько стадий. Учитывая это, valgus разделяют по степеням, которые различаются между собой углом наклона кости вбок. Выделяют 4 степени вальгусной деформации большого пальца стопы.
- Начальная стадия, при которой не чувствуется никаких неприятных ощущений, палец отклоняется на 15 градусов.
- Отклонение пальца составляет больше 20 градусов, визуально видны признаки деформации, появляется боль.
- Угол отклонения свыше 30 градусов. Расположенные рядом пальцы также подвергаются искривлению. Движения становятся ограниченными.
- Фаланги поворачиваются на 50 градусов. Изменения захватывают всю стопу, боли присутствуют постоянно.
 Ортопедический бандаж для косточки на большом пальце ноги
Ортопедический бандаж для косточки на большом пальце ноги
При двух первых степенях помогут интенсивные профилактические мероприятия. На последующих стадиях требуется безотлагательное лечение.
Вальгусная деформация стопы в детском возрасте
Вальгусная деформация первого пальца стопы у детей выражается плоскостопием. К признакам, указывающим на недуг, относится отказ от активных игр, быстрая усталость, боли в ножках при прогулках на большие расстояния, выворачивание пятки к наружной стороне стопы. Важно вовремя заметить эти признаки и начать лечение по рекомендациям врачей.
При вальгусной деформации нужно показать детям, как правильно стоять, – для этого следует держать ноги вместе, тогда стопа не будет перегружена. Гулять в это время стоит меньше. Для исправления положения ног детей привлекают к активным занятиям: плаванию, футболу, катанию на велосипеде. Можно предложить походить босиком по разнообразной поверхности (трава, песок, мелкие камешки).
Врач предписывает ортопедическую обувь, специальный массаж стоп, ЛФК. Все указания доктора нужно выполнять систематически. Если эти меры не помогают, тогда проводят хирургическое вмешательство.
 Гимнастика и упражнения при вальгусной деформации стопы у детей
Гимнастика и упражнения при вальгусной деформации стопы у детей
Как развивается вальгус
Развитие болезни характеризуется все большим промежутком между плюсневыми костями. Деформация большого пальца на ноге вызывается сдвигом первого плюсневого сустава в сторону. Внешне valgus выглядит как поворот пальца в сторону близлежащих суставов, а снаружи увеличивается шишка. Она мешает носить обувь, которая сдавливает нарост, сопровождающийся воспалением в суставе плюсны.
Испытывая регулярное сдавливание, изменяются и костные ткани вокруг головки косточки: они отекают, болят, чутко реагируют на прикосновения.
Ненормальное размещение косточек пальца приводит к раннему истиранию суставов, повреждению хрящевидной ткани, увеличению в размерах костной субстанции. Постоянный рост косточки большого пальца ноги вызывает все большее её травмирование и усугубление недуга.
 Упражнения для стоп при вальгусной деформации
Упражнения для стоп при вальгусной деформации
К кому обратиться за помощью
При выявлении вальгусной деформации стоит посетить врача, который назначит подходящий метод лечения, чтобы исправить valgus. В домашних условиях справиться с этой проблемой не получится. Проконсультироваться необходимо у ортопеда, травматолога или хирурга. Также нужно побывать у терапевта, который поможет разобраться в причинах заболевания.
Такой комплексный подход – это шаг к успешному исходу в борьбе с недугом и избавлению от дискомфорта.
Как диагностируют заболевание
Для диагностики вальгусной деформации проводят осмотр пациента, беседуют с ним, назначают дополнительное обследование.
В ходе опроса подробно выясняют, что беспокоит больного. Ведь болезненность в области большого пальца может возникать не только при данной патологии. Уточняют моменты, когда именно возникают боли, были ли травмы стопы, есть ли генетическая предрасположенность, другие заболевания.
 Вальгусной деформации стопы, ортопедические стельки по уходу за ногами
Вальгусной деформации стопы, ортопедические стельки по уходу за ногами

При осмотре особый акцент делается на походке человека, определяется размещение первого пальца относительно соседних. Осмотру подвергают всю стопу, поверхность кожи. Определяются двигательные возможности больного пальца.
Дополнительно назначают проведение рентгеновского исследования. Его результаты позволяют увидеть имеющиеся патологии на стопе, выяснить стадию искривления. Также может понадобиться проведение УЗИ, чтобы проверить систему кровотока стопы. При необходимости операции потребуются анализы мочи и крови.
Лечение деформаций пальцев стоп
Если возникает вопрос, как лечить вальгусную деформацию большого пальца на стопе, то нужна консультация врача. Только он, учитывая все обстоятельства заболевания, может выбрать правильный курс терапии. Лечение вальгусной деформации большого пальца стопы зависит от степени выраженности патологии, состояния больного и некоторых других факторов. Оно может быть как консервативным, так и оперативным.
Консервативные методы
На самых первых стадиях возможна консервативная терапия деформированного большого пальца. Данные методы лечения нацелены на фиксирование ноги в ее нормальном положении, устранение сбоев в кровообращении суставов, укрепление мышц и связок стопы. К консервативной группе методов относятся следующие:
- применение массажей;
- ношение ортопедических приспособлений;
- выполнение лечебных процедур;
- применение ванночек;
- употребление лекарственных средств для снятия воспалений;
- поддержание здорового способа жизни.
Наибольший результат из этих методов оказывают специальные приспособления, при помощи которых проводят коррекцию деформированных суставов. Чаще других используются ортопедические шины, супинаторы, корректоры для пальцев, стяжки.
 Боли в большом пальце ноги могут быть вызваны разными причинами
Боли в большом пальце ноги могут быть вызваны разными причинами
Дополнением к основному консервативному лечению могут стать рецепты народной медицины. Но об их применении нужно проинформировать лечащего врача. Косточку на ноге сбоку лечат компрессами с медом, примочками с использование разнообразных лекарственных трав, скипидаром, йодом.
Медикаментозное лечение
При вальгусной деформации применяют и лекарственные средства. Чтобы убрать воспалительный процесс, пользуются нестероидными противовоспалительными медикаментами. Обезболиванию способствуют анальгетики. Гормональные средства вводятся внутрь с помощью инъекций – такое лечение воспалений действует гораздо эффективнее.
Лечение без операции
На 1-й и 2-й стадиях вальгусной деформации для исправления косточек большого пальца на ноге можно обойтись без оперативного вмешательства. Но лечение без операции возможно только в том случае, если отсутствуют сопутствующие заболевания или осложнения, а также угол уклона не слишком велик.
 При вальгусной деформации применяют и лекарственные средства
При вальгусной деформации применяют и лекарственные средства
В таких случаях помогают справиться с деформированными суставами лечебные гимнастические упражнения, избавление от избыточного веса, ходьба в ортопедической обуви.
Большую массу тела при вальгусном заболевании обязательно нужно снижать, так как сильное давление на конечности усугубляет течение патологии. Следует придерживаться правильного питания и вести активный образ жизни.
Лечение с помощью операции
Вальгусная деформация пальцев стопы на поздних стдаиях излечивается лишь с помощью хирургической операции. Существует много разных оперативных методов, которые дают желаемый результат и при этом проходят безопасно и без осложнений.
Проксимальная остеотомия
Проксимальная остеотомия проводится с разрезанием вдоль расположения больного пальца. Производится иссечение слизистой сумки, отделяется сухожилие, которое крепится к проксимальной фаланге. На кости вырезают клиновидную часть, чтобы выровнять фалангу и расположить в правильном положении. Кость фиксируют при помощи пластин, винтов для прочного сращения. После проведения операции стопу закрепляют специальными повязками для избегания нагрузок.
 Упражнения для стоп при вальгусной деформации: комплексы и правила
Упражнения для стоп при вальгусной деформации: комплексы и правила
Дистальная остеотомия
При дистальной остеотомии угол между костями сокращают, выполняя разрез кости в виде буквы «V». Конец фаланги размещают сбоку. Закрепляют металлическими винтами или шипами. После сращивания металлические части вынимают. Операция малоинвазивная, делается всего лишь несколько небольших надрезов.
Удаление «нароста»
В запущенных случаях, когда не помогают другие средства, производят резекцию костного нароста. Методика операции состоит в иссечении среднего участка кости или головки основного пальца. Такие действия убирают лишнюю костную субстанцию и одновременно выравнивают деформированные части.
Реабилитация
После операционного вмешательства больной может сначала только выполнять движения пальцами, вставать на ноги спустя 10 суток, при этом не наступать на прооперированную часть. Для ходьбы необходимо в это время пользоваться туфлями Барука.
Через 2-3 дня прооперированного по поводу вальгусной деформации выписывают. Если накладывались швы, которые не рассасываются, то их снятие проводят через 2 недели.
В повседневной жизни после операции пациенту для ходьбы необходимо пользоваться ортопедическими стельками не менее 3 месяцев. Высокий каблук (здесь есть строгое ограничение до 6 см) в первое время носить запрещено, не менее, чем полгода.
Профилактика
Важную роль играет профилактика вальгусной деформации стопы
- В первую очередь нужно заботиться о комфортной обуви, не лишним будет использование ортопедических стелек.
- Необходимо следить за сбалансированностью питания, поддерживать вес в норме.
- Выполнять цикл гимнастических упражнений для повышения тонуса в конечностях.
- Обращать внимание на первые проявления вальгуса и не медлить с посещением врача.
Все эти простые правила помогут предотвратить развитие болезни.
Халюс вальгус
Халюс Вальгус – это вальгусная деформация большого пальца стопы. То есть отклонение его кнаружи с формированием «косточки» на ноге в области плюснефалангового сустава.
Как вернуть девушке легкую поступь, грациозные и мягкие движения, а мужчине — уверенный, твердый шаг?
Как избавиться от физиологических дефектов стопы и придать ей идеальную форму? Квалифицированные ортопеды Медицинского дома Odrex не только подскажут, как устранить болевой синдром при ходьбе, но и помогут восстановить визуальный эстетический облик Ваших стоп.

Причины формирования халюс-вальгус. Плюснефаланговый сустав большого пальца искривляется из-за нарушения его биомеханики, что связано со следующими структурными изменениями:
- врожденные дефекты
- неврологические дисфункции
- слабость соединительной ткани (свойственна преимущественно женщинам) приводит к излишней подвижности капсулы сустава. передний отдел стопы деформируется, формируется поперечное плоскостопие.
Обувь — также один из факторов риска возникновения халюс вальгуса. При узком носке пальцы ног пребывают в скованном положении, в итоге — деформируются лодыжки. Если каблук выше 5 см, увеличивается давление на переднюю часть стопы, пальцы буквально “вдавливаются” в туфли, появляется вероятность плоскостопия.
Факт. У мужчин данный недуг диагностируется только в 2% случаев от общего числа. У женщин такая деформация встречается гораздо чаще, в основном, проявляет себя в преклонном возрасте.
- Сперва отклонение большого пальца заметно лишь при внимательном осмотре. Мышца, отводящая первый палец, перетягивает его в неестественное положение.
- В проекции первого плюснефалангового сустава возникает небольшая припухлость. Затем она может превратиться в плотные натоптыши и мозоли.
- На поздних стадиях второй палец начинает перекрывать первый, и мозоли появляются уже на подошве.
- Данная патология чаще всего возникает в юношеском возрасте и с годами она только усугубляется.
- Передняя часть стопы расширяется. Приходится приобретать обувь на 1-2 размера больше. Но помимо расширения переднего отдела стопы при такой деформации часто происходит и отклонение всей стопы в сторону. Человек испытывает острые боли, так как стопа фактически упирается в “шишки”, стирается внутренняя поверхность подошвы.
В итоге из-за неправильного угла наклона большого пальца происходит:
- увеличение костного наслоения на конечности, просторечно выражаясь, косточка на ноге “выпирает”
- повреждение хряща
- ранний износ основного сустава
Где Вам окажут квалифицированную помощь?
В Одессе в Медицинском доме Odrex работают профессиональные ортопеды-травматологи, которые грамотно поставят диагноз и назначат оптимальный курс лечения. Здесь вы не только можете получить консультацию ортопеда и выяснить отчего болит косточка на ноге возле большого пальца. Здесь и провести коррекцию походки, правильно зафиксировать стопу.
Факт. Танцора балета выдают его ноги. Люди, которые довольно долго занимаются этим видом спорта, страдают от профессионального заболевания — бурсита большого пальца стопы. Для бурсита характерно воспаление синовиальной сумки плюснефалангового сустава, скопление синовиальной жидкости в области сустава большого пальца, отек, покраснения, жжения. Отечность переходит и на голень; человек испытывает болезненные ощущения в лодыжке. Большой палец наступает на мозолистое тело, которое формируется как компенсаторная реакция организма. Поэтому желание избавиться от затвердевшего эпителия с помощью пемзы, к примеру, может лишь усугубить ситуацию.
Диагностика халюс-вальгус
В Одессе в Медицинском доме Odrex врач ортопед-травматолог после внимательного осмотра и изучения исчерпывающего анамнеза назначит диагностику.
Первичным методом диагностики выступает плантография — получение отпечатков стопы с помощью специальных датчиков и определение реакции стопы на нагрузку.
Следующий диагностический метод — рентгеногрфический. Рентген покажет степень отклонения первой плюсневой кости по отношению ко второй, а также наклон оси между первым пальцем и первой плюсневой костью.
Факт. Подологи — это узкопрофильные специалисты, которые лечат стопу и дают рекомендации по здоровому уходу за ней.
Также для полной картины постановки диагноза лечащий врач назначит вам компьютерную томографию — наблюдение с помощью рентгеновского излучения нужного участка тела в объемном изображении и в различных срезах.
Аналогичное обследование, но с помощью электромагнитных волн, — МРТ (магнитно-резонансная томография) — также входит в серию обязательного мониторинга организма при халюс-вальгус.
Факт. Испанская поговорка. Под ногой красивой девушки мог бы протекать ручеек.
Лечение халюс-вальгус
В Одессе в Медицинском доме Odrex на консультации ортопеда-травматолога пациент получит также обстоятельную инструкцию по лечению косточки на ноге.
Консервативное или медикаментозное лечение направлено на то, чтобы убрать симптоматику болезни. Оно базируется на нестероидных противовоспалительных препаратах (которые уменьшают боль и воспаление).
Консервативное лечение эффективно лишь на первой стадии болезни. При дальнейшем осложнении степени халюс-вальгус не обойтись без операции.
Оперативное вмешательство зависит от степени деформации стопы и болевого синдрома.
При незначительной деформации стопы — исправление искривления переднего отдела стопы за счет пластики мягких тканей, удлинения сухожилий. Восстановление наружной боковой связки плюснефалангового сустава. Исправление так называемой деформации поперечной “распластанности” стопы.
При бОльшей степени поражения стопы деформации в костной ткани исправляют за счет изменения положения кости. Эта операция получила название остеотомии.
После оперативного лечения пересечением костей пациент может передвигаться без костылей уже в первые дни после операции. Для иммобилизации вместо гипса используют специальную обувь. Для того, чтобы послеоперационные рубцы были незаметны, на теле человека оставляют косметические швы. Восстановительный период рассчитан на 2-3 месяца.
Кроме того, даже после операции по удалению халюс-вльгус врачи рекомендуют использовать корректирующие стельки, которые правильно “ставят” стопу, а также так называемые вкладыши между первым и вторым пальцами.
Вопрос-ответ:
Насколько естественным является плоскостопие у детей?
У новорожденных нет оформленных сводов стопы. Они появляются только к 5 годам. С этим явлением и связана несколько неуклюжая детская походка. Вместо свода стопы у малыша — своеобразная жировая подушечка-”амортизатор”. Но чтобы физиологическое плоскостопие не превратилось в абсолютную деформацию, важно грамотно выбирать обувь для ребенка.
Факт. Анатомия пальцев ноги предусматривает их убывание относительно большого пальца. Но встречаются также люди, у которых второй палец длиннее первого. Он получил наименование “Мортона” в честь американского ортопеда Дадли Джо Мортона, который первым обнаружил редкую особенность. Такая физиологическая черта наблюдается всего у 10% людей и обычно не вызывает жалоб. В античные времена подобный внешний вид конечности считали эстетическим эталоном.
Какие стельки подходят для коррекции плоской вальгусной деформации стопы?
Они могут быть изготовлены из шерсти, флиса, велюра, пробки и даже натуральной кожи. Различают следующие стельки:
- в форме каплевидных подушечек, которые необходимо подкладывать под плюсну. Служат для заблаговременной остановки роста плюсневой кости, убирают синдром усталости и снимают напряжение.
- полустельки для обуви на высоких каблуках — разгружают плюсневый отдел стопы.
- полустельки с поддержкой поперечного свода — узкие, со вкладышем- подушечкой для равномерного распределения нагрузки на ногу.
Чем вредна высокая обувь и какое допустимое возвышение каблука? Что носить для удобства движения?
Допустимая высота каблука — 3-6 см.
В обуви на слишком высоком каблуке передний отдел стопы буквально “распластывается” по подошве и берет на себя основную долю нагрузки тела. Плюснефаланговый сустав при этом фиксируются в крайне неудобном, разогнутом положении.
Узкая обувь способна привести к растяжению большого пальца стопы, компрессии нервных окончаний.
В то же время балетки с плоской тонкой подошвой также не выступают в роли подходящей рессорной конструкции. При ходьбе в них у человека могут появиться судорожные спазмы, мышечные боли в пояснице и коленях.
При выборе обуви учитывайте следующие ее параметры: надежность супинатора, возможность свободно расположить пальцы в носке; если есть в наличии каблук, то он должен быть крепким. Следует также индивидуально подбирать супинатор. Ведь с точки зрения медицины это — ортопедическая вставка, которая позволяет суставам принимать подходящую форму.
В чем разница между халюс-вальгус и подагрой?
Подагра в отличие от халюс-вальгус вызвана отложением в суставах уратов — солей мочевой кислоты. Мужчины страдают подагрой в десятки раз чаще, чем женщины. Подагру часто путают с халюс-вальгус, так как при этом недуге в зоне большого пальца стопы также ощутимы острые боли и возможно образование припухлости. Но при подагре на стопах больной может обнаружить так называемые тофусы — узелки с белесоватым содержимым (не гноем), которые способны вскрываться и затем самостоятельно закупориваться. Подагра сопровождается повышением температурного уровня кожи в очаге поражения. Лечением подагры занимаются ревматологи.
Причины искривления большого пальца: как диагностировать и вылечить
Искривление большого пальца на ноге начинается задолго до проявления первых симптомов. Если запускаются внутренние процессы деформации сустава, остановить их можно ежедневными профилактическими мероприятиями, устранением причин, повлекших заболевание.

Симптомы искривления большого пальца на ноге
Деформация ступней знакома в большей степени женщинам вследствие любви к высоким каблукам, сдавливающим ногу туфлям. Еще до появления видимого искривления сустава большого пальца ноги заболевание можно распознать: боль при надевании обуви, отеки, натоптыши, следы сдавливания ног по краю туфель.
При игнорировании первых симптомов болезни, отсутствии лечения, профилактики болезнь прогрессирует, заявляет о себе:
- образованием хрящевого нароста на суставе большого пальца ноги — выпирающей косточкой;
- прогрессирующей плосковальгусной деформацией подошвы;
- мозолями на ногах;
- болью во время движения;
- отеками, застоем крови в нижних конечностях.
На этом этапе развития халюс вальгус (шишки) игнорировать заболевание не получится, именно запустив болезнь, многие обращаются к врачу. Косточка на суставе изменяет положение большого фаланга, заставляя отклоняться от анатомического положения на 50 и больше градусов, заходя кверху на соседний палец.
Причины вальгусного искривления
Причинами искривления суставов ступней считается генетическая предрасположенность, эндокринные нарушения, ведущие к слабости суставов, связок, мышц конечностей. Когда связки, мускулатура не могут держать кости в корсете, при воздействии внешних раздражающих факторов (неудобная обувь, удары, травмы) плюсневые кости разъезжаются, суставы деформируются, происходят подвывихи. В результате на косточках образуются хрящевые наросты.
Процесс видоизменения ног ускоряется при наличии избыточного веса, плоскостопия, при отсутствии лечения косточка нарастает быстрее. Воспалительный процесс усугубляет течение заболевания, провоцируя осложнения в виде подагры, артрита, артроза.

Особенности проявления и степени
Вальгусные искривления большого пальца стопы различают по градусу бокового отклонения фаланги от нормального положения. Существует классификация:
- на начальной стадии халюс вальгус не различим, воспаление отсутствует, есть неприятные ощущения при надевании неудобной обуви;
- присутствует видимое незначительное отклонение большого пальца кнаружи от оси ступни, эпизодические боли;
- заметно значительное искривление фаланга, ногтя, шишка на суставе выпирает наружу, присоединяется воспалительный процесс, сопровождающийся частыми болями;
- искривление большого пальца четвертой степени заводит на соседний. Воспалительный процесс в шишке не прекращается, сопровождается краснотой, отечностью, болями при движении, подвижность сустава нарушена, стопа выглядит плоско, прогрессирует поперечное плоскостопие.
Вальгусная деформация сустава большого пальца ног распространенное заболевание ступней. Искривления: когтеобразное, молоткообразное, перекрещивающиеся пальцы, деформация Тейлора (искривляет мизинец) большому пальцу стопы не грозят.

Методы Лечения искривления
Метод терапии вальгусного искривления зависит от степени поражения сустава стопы. Первая, вторая степень патологии поддаются лечению консервативными безоперационными методами. Сложные деформации, наличие сопутствующих осложнений корректируются радикально — хирургическими операциями.
| Метод | Содержание терапии | Ожидаемый лечебный результат |
| Массаж | Мануальные техники подходят для профилактики заболевания, для устранения костного нароста 1, 2 степеней при параллельном использовании фиксирующих палец приспособлений — шин, ортезов. Относят массажные коврики, хождение босиком по гальке, песку. | Улучшение кровоснабжения конечностей, снятие отечности, укрепление связок, мускулатуры ног, увеличение подвижности суставов. |
| Гимнастика | Используется в качестве профилактических мер, в период реабилитации после оперативных вмешательств. Несложные упражнения, доступные к выполнению дома, на работе, отдыхе. | Укрепление мышц стопы, улучшение кровоснабжения, увеличение подвижности латеральных суставов, исправляет вальгус на начальной стадии. |
| Лекарственная терапия | Врачом назначаются препараты для обезболивания, снятия воспалительного процесса. При наличии фонового заболевания, осложнений назначается медикаментозное лечение по показаниям. | Купирование болевых ощущений, снятие воспаления, устранение сопутствующих заболеваний, являющихся причиной или осложнением халюс вальгус. |
| Ношение ортопедических приспособлений | Супинаторы, стельки, вкладыши в обувь, фиксаторы, ортезы, шины, лангеты, ортопедическая обувь, ночные бандажи. | Останавливают деформацию сустава, фиксируют пальцы в анатомическом положении, равномерно распределяют нагрузку. |
| Лазер | Лазерное иссечение нароста — наименее травматичный способ лечение вальгуса. | Лазерное воздействие удаляет шишку без разрезов, рассечения кожи, убирает видимые проявления дефекта, приводит ноги в норму. |
| УВТ — ударно — волновая техника | Метод лечения импульсами низкой частоты, воздействующий на костную, соединительную ткань. | Устранение воспалительного процесса, разрушение хрящевого нароста сустава. |
| Ультразвук | Техника безболезненного воздействия на воспаленный участок. Для достижения терапевтического результата требуется курс процедур, длящихся 15-20 минут каждая. | Под воздействием тепла стимулируется обновление тканей, достигается массажный эффект, разрушается хрящевой нарост, головка фаланги встает на место. |
| Гомеопатия | Специалист назначает препарат, принимаемый по схеме. | Снятие воспалительного процесса, купирование боли. |
| Народная медицина | Ванночки, мази, компрессы, прочие средства собственного изготовления для использования в домашних условиях. | Снятие воспаления, устранение боли, восстановление кожи от натертостей, натоптышей. |
| Грязелечение | Компрессы теплой грязи, накладываемые на вальгус регулярно. | Борьба с инфекцией, снятие воспаления. |
| Антибиотики, противогрибковые препараты | Местное применение непосредственно на косточку пальца мазей с содержанием антибактериальных компонентов по назначению врача. | При наличии повреждений кожи, присоединении вторичной инфекции облегчают течение заболевания, устраняя микробы и грибок, лечат воспаление. |
| Оперативное вмешательство | Операции по устранению косточки на большом пальце ноги не требуют длительного срока реабилитации, гипса, костылей, выполняются под местной анестезией, имеют высокую степень эффективности. Методик насчитывается около 200, доступ может быть через проколы, открытым. | Устраняют шишку, восстанавливают строение стопы, анатомическое положение пальцев. |
Лечение искривления большого пальца стопы — процесс длительный, требующий комплексного воздействия. Целесообразность, показания, противопоказания процедур, мероприятий определяет врач, заболевание требует индивидуального подхода в конкретном случае.
Возможные осложнения
При неправильно назначенном лечении болезнь прогрессирует, осложняется сопутствующими патологическими состояниями:
- искривление голеностопа, заваливание на бок, косолапость;
- боли в коленных/ тазобедренных суставов вследствие искривления;
- сколиоз, искривление позвоночника;
- межпозвоночные грыжи;
- нарастающие болевые ощущения в опорно-двигательном аппарате;
- Х-образное положение ног.
Если не удалось вылечить заболевание консервативными методами, не стоит бояться оперативного лечения. Возникновение осложнений после операций маловероятно при выполнении рекомендаций доктора, ношении правильной ортопедической обуви, реабилитационный период длится несколько дней при необходимости носить специальную обувь несколько месяцев. Пациент должен помнить, что польза хирургии многократно превышает вред от отсутствия адекватного лечения.
Вальгусная деформация большого пальца стопы
Вальгусная деформация большого пальца стопы

Термин Hallus valgus фактически, описывает то, что происходит с большим пальцем ноги. Hallus – медицинский термин для обозначения большого пальца ноги, а valgus анатомический термин, который означает, что деформация происходит в сторону отклоняющуюся от средней линии тела. Так вальгусная деформация большого пальца стопы за пределы стопы. По мере прогрессирования этого процесса появляются и другие изменения. Одно из тех изменений – то, что кость, которая находится выше большого пальца ноги, первая метатарзальная кость , начинает больше отклоняться в другом направлении. Эту кость называют primus varus. Primus означает первую метатарзальную кость , а varus медицинский термин, который означает, что деформация проявляется отклонением от средней линии тела.Это создает ситуацию, где первая метатарзальная кость и большой палец ноги теперь формируют угол по отношению линии, проходящей по внутреннему краю стопы. Бурсит большого пальца стопы, который развивается сначала , является фактически реакцией на давление от обуви . Сначала реакцией на травматизацию является участок раздраженной, отечной ткани, которая постоянно трется между обувью и костью располагающейся под кожей. Со временем постоянное давление может приводить к утолщению костной ткани, что увеличивает припухлость и еще больше трение об обувь.
Причины
Многими проблемы возникающие в ногах, являются результатом патологического давления или трения. Самым простым способом определить наличие последствий патологического давления является осмотр ноги.Нога представляет собой твердую кость, обтянутую кожей. В большинстве случаев, симптоматика развивается постепенно так, как кожа и мягкие ткани амортизируют избыточное воздействие на ногу.Любое выпирание кости или травмы усугубляют уже имевшиеся последствия травмы. Кожа реагирует на трение и давление формированием мозоли .Мягкие ткани, располагающиеся под кожей, реагируют на избыточную нагрузку . И мозоль и утолщенные мягкие ткани под мозолью становятся болезненными и воспаляются. Уменьшению боли способствует уменьшение давления .Давление можно уменьшить извне за счет более свободной обуви или изнутри за счет оперативного вмешательства и удаления избыточных тканей.
Факторы риска
- Обувь оказывает влияние на частоту появление вальгусной деформации большого пальца ( она ниже у взрослых которые не носят обувь). Однако, это не означает, что только обувь вызывает это заболевание. Стягивающая обувь может причинять боль и ущемление нервов стопы нерва наряду с формированием вальгусной деформации. Модная обувь может быть слишком обтягивающей и слишком узкой, чтобы ‘ нога выглядела эстетично.’. Высокие каблуки увеличивают нагрузку на стопу, что еще больше усугубляет проблему. Причем модных тенденций придерживаются не только молодые люди, но и лица старшей возрастной группы .Факторы риска можно разбить на основные :
- Большая вероятность возникновения вальгусной деформации у лиц женского пола .Причиной может служить обувь.
- У балерин, которые проводят много времени на блоках, танцуя на пальцах ноги, и таким образом, у них можно ожидать более высокую вероятность возникновения вальгусной деформации
- Возраст. Частота деформации увеличивается с возрастом, с показателями 3 % у людей в возрасте 15-30 лет, 9 % у людей в возрасте 31-60 лет, и 16 % у тех кто старше 60 лет 1
- Генетические факторы имеют определенное значение
- Ассоциированные заболевания
Существуют определенные причины биомеханической неустойчивости, включая нервно-мышечные нарушения. Это может быть связано с артритами различных видов. Эти ассоциированные заболевания включают:
- Подагра.
- Ревматоидный артрит.
- Псориатическая артропатия.
- Суставная гиперподвижность связанная с такими заболеваниями как синдром Марфана синдром Дауна.
- Рассеянный склероз.
- Болезнь Шарот
- Церебральный паралич.
Симптомы
Симптомы вальгусной деформации стопы в основном обусловлены бурситом большого пальца стопы. Бурсит большого пальца стопы является достаточно болезненным. При выраженной вальгусной деформации большого пальца стопы появляется и косметическая проблема. Кроме того, подбор обуви становится затруднительным, особенно для женщин, которые хотят быть модными и для них ношение модной обуви становится настоящим испытанием . И наконец, увеличение деформации начинает перемещать второй палец стопы и могут создаваться условия для трения второго пальца об обувь.
Диагностика
 История болезни
История болезни
- Пациента может беспокоить боль в большом пальце стопы при ходьбе или каких-то движениях. Это может свидетельствовать о дегенерации внутрисуставного хряща.
- Боль может быть ноющая в области плюсныб вследствие ношения обуви. Возможно увеличение деформации . .
- Необходимо выяснить какие физические нагрузки увеличивают боли и что облегчает боль ( может быть просто снятие обуви).
- Наличие в анамнезе травмы или артрита.
- Достаточно редко бывают острые боли или покалывание в дорсальной области бурсы большого пальца ,что может указывать травматический неврит среднего дорсального кожного нерва.
- Пациент может также описать симптомы, вызванные деформацией, такие как болезненный второй палец ноги, межпальцевой кератоз, или образование язвы .
Внешний осмотр
- Необходимо понаблюдать за походкой пациента .Это поможет определить степень болевых проявлений и возможные нарушения походки, связанные с проблемами в ногах.
- Положение большого пальца стопы по отношению к другим пальцам ноги. Дисторсия сустава может быть в разных проекциях..
- Выдающееся положение сустава. Эритема или припухлость указывают давление от обуви и раздражение.
- Диапазон движения большого пальца стопы в метатарзальном суставе. Нормальное сгибание назад – 65-75 ° с плантарным сгибанием менее 15 °. Причем необходимо обратить внимание присутствуют ли боль, крепитация. Боль без крепитации предполагает наличие синовита.
- Наличие любого кератоза, который предполагает патологическое натирание от неправильной походки ..
- Ассоциированные деформации могут включать молоткообразные вторые пальцы стопы и гибкое или твердое плоскостопие. Эти деформации могут вызвать более быструю прогрессию вальгусной деформации большого пальца стопы, поскольку снижается боковая поддержка стопы..
Изменения в движениях в суставе большого пальца:
- Увеличение абдукции большого пальца стопы в поперечных и фронтальных плоскостях.
- Увеличение среднего выдающегося положения пальцев стопы.
- Изменение в сгибании назад сустава.
Кроме того, необходимо обратить внимание на состояние кожи и периферического пульса. Хорошее кровообращение особенно имеет значение если планируется оперативное лечение и необходимо нормальное заживление послеоперационной раны.
Исследования
Рентгенография позволит увидеть степень деформации и может указать подвывих сустава.При необходимости исключения других заболеваний может быть назначено КТ. УЗИ необходимо для исследования сосудов при подозрении на нарушение кровообращения. Лабораторные исследования назначаются при необходимости исключить ассоциированные заболевания и при подготовке к оперативному лечению.
Лечение
Консервативное Лечение
Лечение вальгусной деформации большого пальца стопы, почти всегда, начинают с подбора удобной обуви, не вызывающей трение или нагрузку. На ранних стадиях Hallus valgus ношение обуви с широкой передней частью может остановить прогрессию деформации. Так как боль, которая является результатом бурсита большого пальца стопы, происходит из-за давления от обуви, лечение сосредотачивается на том, чтобы убрать давление, которое обувь оказывает на деформацию. Более широкая обувь уменьшает давление на бурсит большого пальца стопы. Прокладки для бурсы большого пальца стопы могут уменьшить давление и трение от обуви. Существуют также многочисленные устройства, такие как распорные ортопедические изделия, которые позволяют шинировать палец и изменить распределение нагрузки на стопу.
Медикаментозное лечение и физиотерапия
Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. Кроме того, возможны инъекции кортикостероидов. Длительная физиотерапия не доказала свою терапевтическую эффективность .
Возможно применение различных ортопедических изделий ( супинаторов, корректоров пальцев стопы, межпальцевые валики ).Применение ортопедических приспособлений помогает на ранних стадиях остановить дальнейшую деформацию. При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения. Индивидуальные стельки помогают корректировать нарушенный свод стопы.
Если же деформация обусловлена метаболическим нарушением или системным заболевание, то необходимо провести лечение направленное на коррекцию основного заболевания с привлечением ревматолога или эндокинолога.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол – приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
У пациентов с выраженным бурситом через определенное время после операции может быть назначена физиотерапия ( до 6-7 процедур) . Кроме того, необходимо носить обувь с расширенным передом. Возможно также использование корректоров. Все это может позволить быстрее вернуться к нормальной ходьбе.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Первый по ортопедии
Халюс вальгус: причины, симптомы, стадии, лечение и реабилитация
Халюс вальгус — это искривление большого пальца ноги. Болезнь наиболее характерна для женщин, хотя также случается среди мужчин и детей.
Основные причины халюс вальгус 
- Нарушения в работе эндокринной системы. «Шишка» быстро увеличивается в размерах во время климакса.
- Наследственность. Болезнь передается генетически.
- Поперечное плоскостопие. Необходимо приостановить развитие этого заболевания, воспользовавшись предложенными ортопедом методами: стельками-супинаторами, физиопроцедурами , массажем и др.
- Избыточный вес. Ожирение приводит не только к увеличению нагрузки на стопу, но и переутомляет позвоночник и является причиной болезней сердечно-сосудистой системы.
- Тесная обувь. Наибольшая угроза — от высоких шпилек с острым носком, которые направляют основную нагрузку на переднюю часть стопы.
Старайтесь минимизировать влияние упомянутых факторов, чтобы предупредить развитие заболевания.
Основные симптомы вальгусной деформации:
- болевые ощущения при ходьбе в зоне первого сустава большого пальца;
- дискомфорт в области плюсневой кости;
- резкая боль нижней части большого пальца и плюснефалангового сустава;
- деформация большого пальца;
- искривление второго пальца;
- образование утолщений кожи;
- механические повреждения стопы.
Иногда первый и второй симптом проявляются параллельно. Со временем болевые ощущения могут исчезнуть и дать о себе знать через несколько лет. С увеличением дискомфорта растет и отклонение сустава большого пальца от нормы. Если «шишка» только начинает развиваться, болевые ощущения могут и отсутствовать.
Стадии заболевания
Ключевые параметры определения стадии (степени) деформации халюс вальгус — угол искривления большого пальца и плюсневой кости. В соответствии с ними выделяют следующие стадии развития заболеваний.
- I стадия. Межпюсневый угол менее 12 градусов, а искривление большого пальца не превышает 25.
- II стадия. Межпюсневый угол составляет 12-18 градусов, а искривление большого пальца — 25-35 градусов.
- III стадия. Межпюсневый угол угол превышает 18 градусов, а искривление большого пальца — 35 градусов.
Обнаружив первые симптомы заболевания, сразу обращайтесь к врачу.
Способы лечения вальгусной деформации большого пальца стопы
Лечение болезни народными методами
На первой стадии заболевания минимизировать его симптомы поможет лечение халюс вальгус в домашних условиях.
- Перед сном на проблемный участок приложите немного прополиса.
- Нанесите смесь из 20 граммов йода и мелко порезанных таблеток аспирина на суставы перед ночным отдыхом.
- Устранить болевые ощущения и приостановить воспалительные процессы поможет смесь из 1 литра воды, 2 столовых ложек соли и 10 капель йода.
Не забывайте, что данные подходы предназначены только для снятия симптомов. Чтобы получить профессиональное лечение, обратитесь к ортопеду или хирургу.
Консервативный подход при лечении халюс вальгус
Для преодоления первой стадии заболевания актуальным является следующее.
- Физические упражнения и здоровый способ жизни;
- Использование супинатора, специальных стелек или межпальцевых прокладок;
- Ношение ортопедической обуви;
- Наложение бандажа на ночь;
- Применение ортопедических ортезов.
Халюс вальгус лечение сводится к приему противовоспалительных препаратов и осуществлению физиотерапевтических процедур. Также актуальна ударно-волновая терапия. Если упомянутые выше подходы не эффективны или имеется II или III стадия заболевания, то не обойтись без оперативного вмешательства.
Оперативное вмешательство
Вальгусная деформация большого пальца стопы решается за счет таких радикальных мер:
- действие лазера;
- эндоскопия;
- хирургическая операция.
Современными подходами считаются лазер и эндоскопия. Их преимущества — минимальная потеря крови, небольшие шрамы и быстрое восстановление. Местная анестезия используется чаще, чем общая. Во время лазерного воздействия вероятность занесения инфекции сводится к нулю.
Хирургическое вмешательство — традиционный метод. Используется как местная, так и общая анестезия. Врач делает небольшой разрез в плюсневой зоне и устраняет лишние костные образования. В результате корректирует угол сустава с помощью специального устройства. Подобным способом убирается и «шишка». Халюс вальгус операция длится в среднем 1 час.
Реабилитация
После хирургического вмешательства пациент находится в больнице в течение 2-3 суток. Продолжительность зависит от самочувствия больного и запущенности болезни. После 7-14 дней после операции врачи снимают швы.
пациент находится в больнице в течение 2-3 суток. Продолжительность зависит от самочувствия больного и запущенности болезни. После 7-14 дней после операции врачи снимают швы.
В течение месяца пациент носит туфли Барука. В дальнейшем халюс вальгус реабилитация предусматривает использование рекомендованных врачом ортопедические стелек и ношение удобной обуви. Женщинам стоит забыть о туфлях на высоких каблуках, чтобы болезнь не вернулась.
Причины развития и методы лечения халюс вальгуса (hallux valgus)
Халюс вальгус (Hallux valgus) — патология, при которой первый палец ноги искривляется в области плюснефалангового сустава, в результате чего происходит его отклонение наружу.
Болезнь представляет собой вальгусную деформацию первого пальца, который становится кривым по отношению к остальным пальцам. Чаще всего заболевание возникает у женщин, мужчины страдают от халюс вальгус в 10 раз реже. У детей патология может быть врожденной.

Причины и механизм развития
Считается, что основная причина искривления пальца по типу халюс вальгус — нарушение функции соединительной ткани, которое имеется с рождения. У таких людей изначально проявляется поперечное плоскостопие, отмечается гипермобильность суставов ступни, голеностопа и прочих.
Может отмечаться раннее развитие варикозной болезни, сильная растяжимость кожи, сколиоз, искривления грудной клетки. Позже на ноге начинает деформироваться сустав большого пальца, на нем растет косточка.
Факторы риска по появлению болезни при наличии наследственной предрасположенности:
- ношение обуви на высоких каблуках;
- хождение в неудобной обуви — с узким носком, тесной, очень короткой;
- неврологические заболевания.
Если каблуки высокие, давление на переднюю часть стопы растет. Это способствует развитию плоскостопия, а пальцы как бы вжимаются в обувь. При узком носике ботинка пальцы не могут двигаться, что вызывает деформацию костей и суставов. Короткая обувь провоцирует нахождение стопы в неестественном положении, что способствует появлению воспаления в суставах пальца.

Халюс вальгус (хальгус) может не зависеть от наследственной предрасположенности и развиваться по ряду причин, действующих в течение жизни человека: травмы и перенесенные заболевания, которые дали осложнения. Например, вальгусная деформация большого пальца стопы может возникать на фоне полиомиелита, который нарушает нервную регуляцию мышц конечностей.
Как развивается болезнь? Из-за слабости связок, неравномерного натяжения мышц, по иным причинам угол между 1 и 2 плюсневыми костями увеличивается. Это вызывает еще большее усугубление проблем, плюснефаланговый сустав становится нестабильным. Его внутренняя часть раздражается обувью, поэтому головка 1 плюсневой кости сильнее смещается, на ней формируется костный нарост. Сам первый палец отклоняется наружу. Из-за перегрузки головок 2 и 3 плюсневых костей появляются боли, постепенно развивается артроз, артрит, бурсит.
Симптомы патологии
Халюс вальгус развивается длительно — не за один месяц, порой процесс растягивается на годы. На первой стадии косточки на пальце еще нет, патология протекает смазано. Далее возникает лишь эстетический дефект, а только на запущенных стадиях появляются мешающие жить симптомы.
Боль в области плюснефалангового сустава при халюс вальгус бывает разной — от легкого дискомфорта до жгучей, дергающей, нестерпимой. Сила болевого синдрома зависит от степени деформации стопы по вальгусному типу. Ношение неудобной обуви, слишком большие физические нагрузки на ногу всегда усиливают боль, а в покое и после сна она уменьшается. У некоторых людей боль особенно сильна ночью, если днем были высокие нагрузки на ногу.

Прочие возможные признаки заболевания:
- визуально заметное деформирование ноги, смещение пальцев вплоть до накладывания одного на другой;
- уплощение стопы, отклонение большого пальца;
- разрастание косточки на первом плюснефаланговом суставе;
- трудности с выбором и ношением обуви;
- ограничение подвижности в суставе, при сильном разгибании — резкая боль;
- появление зоны покраснения, воспаления, отека;
- наличие твердой мозоли в местах наибольшего трения обуви.
Со временем кожа может обретать синюшный оттенок. Начинает нарушаться кровообращение пальца, его иннервация. Отеки могут быть стойкими, усугубляется течение варикоза (если есть). До ноги становится больно дотрагиваться даже в покое.
Степени деформации ноги
В зависимости от того, насколько может отклоняться первый палец ноги, выделяют несколько степеней развития вальгусной деформации:
- Первая степень. При первой стадии развития заболевания искривление пальца не превышает 25 градусов, угол между плюсневыми костями — не более 12 градусов. Болевые признаки могут появляться только после серьезных физических нагрузок.
- Вторая степень. При второй степени болезни угол между плюсневыми костями равен 12 – 18 градусам, а палец отклоняется более чем на 25 градусов. Дискомфорт становится регулярным, боли появляются все чаще.
- Третья степень. Угол между плюсневыми костями на третьей стадии — более 18 градусов, первый палец отклонен на 35 градусов и более. Боль становится практически постоянной, на пальце появляется плотный костный вырост. Лечение на этой стадии преимущественно оперативное, консервативные методы могут лишь сгладить симптоматику болезни.

Диагностика халюс вальгус
Обычно опытный ортопед без труда ставит правильный диагноз и подбирает терапию. Для определения стадии патологии обязательно назначают делать рентген стопы и пальцев.
На рентгеновском снимке можно увидеть тяжесть отклонения большого пальца, степень деформации сустава, высчитать аномальный угол между большим и остальными пальцами и т. д. Рентгенография позволит визуализировать подвывих, вывих первой фаланги пальца, выявить признаки бурсита, артроза, расхождения головок плюсневых костей.
Если в дальнейшем планируется операция, проводится более точное исследование — КТ. Основным методом диагностики остается рентген, тем более что его можно сделать по медполису.

Варианты лечения заболевания
Пациентов интересует, можно ли лечить халюс вальгус без оперативного вмешательства. Полностью удалить вырост на ноге на запущенной стадии патологии может только хирургия. На ранней стадии чаще всего назначается консервативная терапия. Подбирается индивидуальная программа коррекции положения большого пальца, регулярно проводятся обследование и замена, добавление новых методов.
В народе есть ряд средств для нетрадиционного лечения косточки на ноге. Истинного терапевтического эффекта такие рецепты не принесут, но снизить боль и отек могут.
От воспаления и покраснения хорошо помогают соляные растворы. На литр воды кладут 2 ложки соли, вливают 10 капель йода. В таком растворе делают ванночки для ног по 15 минут дважды в сутки.
При сильной боли можно накладывать компрессы из лопуха и скипидара. На лист растения капают немного белого скипидара, привязывают к ноге, надевают носок. Носят компресс 2 часа ежедневно, до месяца.

Консервативное лечение
На 1 – 2 стадиях халюс вальгус возможно лечение в домашних условиях без операции. Для начала меняют образ жизни. Важно снизить массу тела, чтобы уменьшить нагрузку на стопу, обязательно заниматься ЛФК, гимнастикой. Для предотвращения дальнейшей деформации и с целью выправления пальца проводят курсы массажа. Первые сеансы обычно причиняют боль, повторные переносятся намного легче.
При сильном болевом синдроме при халюс вальгус назначаются обезболивающие средства — нестероидные противовоспалительные препараты. Можно купить крем или мазь с НПВС, которые быстро снимут неприятные ощущения. Поможет облегчить симптомы физиотерапия — электрофорез, магнитотерапия, микротоки. Полностью избавиться от боли на несколько месяцев может укол с кортикостероидом — Кеналогом, Дипроспаном.
Еще один хороший способ снять боль — носить специальный пластырь для косточки Вальгус Флекс. Средство не только способствует возвращению пальца в нормальное положение, но и согревает, обезболивает благодаря содержанию озокерита.
Прочие консервативные методы лечения:
- тейпирование стопы (кинезиотейпирование) — наложение специальных эластичных лент для бережной коррекции положения ступни и пальцев;
- лечение лазером — разрушение косточки на пальце лучом медицинского лазера;
- ударно-волновая терапия — удаление косточки и восстановление положения стопы.

В целях исправления деформации большого пальца назначается ношение ортопедической обуви. Пара включает особой формы каблук, стельку и супинатор, жесткий задник, прочный широкий носик. Регулярное применение способствует нормализации положения ноги.
Существуют специальные фиксаторы (корректоры) положения большого пальца, которые бывают на шарнирах, с винтами, сделанными из силикона — точную модель укажет врач после тщательной диагностики.
Оперативное лечение
Операции по поводу лечения патологии могут быть разными, уровень их сложности и конкретная разновидность выбирается специалистом в зависимости от показаний.
Основные разновидности вмешательств:
- Миниинвазивные операции. Делаются при минимальных разрезах, через проколы, лазером, мягкие ткани и сухожилия почти не затрагиваются. Вероятность рецидива после такого вмешательства сохраняется, зато реабилитация проходит быстро и почти без боли. Используются на 1 – 2 стадиях болезни.
- Реконструкция. Рекомендована при серьезной стадии патологии. Предполагает применение специальных креплений для возвращения нормального положения пальцу.

Намного реже рекомендуется артродез, ведь такая операция делает сустав неподвижным, зато убирает боль при ходьбе. Иногда проводится операция скарф — в ее ходе из большого пальца удаляют клиновидный участок, края костей сопоставляют.
К выполнению хирургии есть ряд противопоказаний:
- облитерирующий атеросклероз и прочие серьезные болезни сосудов ног;
- запущенная стадия диабетической стопы;
- патологии крови;
- гнойные заболевания.
к содержанию ↑
Анализы и обследования на операцию
В обязательном порядке перед вмешательством проводят рентгенографию или КТ в прямой и боковой проекциях. Из анализов потребуются общие анализы крови и мочи, биохимия крови, на группу крови и резус-фактор.
Прочие необходимые исследования:
- ВИЧ/сифилис/гепатиты;
- свертываемость крови;
- флюорография;
- ЭКГ.
Самые популярные операции
Миниинвазивная операция выполняется под рентген-контролем (ЭОП), открытого хирургического поля у врача нет. Вначале делают два малых прокола с каждой стороны большого пальца.
Последующие действия хирурга:
- открывается суставная капсула;
- восстанавливается верное положение оси большого пальца;
- ряд косточек подпиливаются микрофрезами;
- проколы ушиваются или остаются без швов для самостоятельного заживления, какие-либо фиксаторы, скобы, винты не устанавливаются.

Реконструктивные операции выполняются таким образом:
- производится небольшой разрез на боковой поверхности стопы;
- выполняется латеральный релиз плюснефалангового сустава 1-го пальца (возвращается нормальное положение);
- удаляется костный нарост с дальнейшим восстановлением суставной связки.
Затем проводится остеотомия — перепиливается плюсневая кость, после чего костные фрагменты закрепляются титановыми конструкциями, которые удержат кости от деформации в будущем.
Реабилитация после операции
Скорость восстановления пациента будет зависеть от вида проведенной операции. В первые сутки соблюдается постельный режим, так как возможны осложнения (кровотечения, тромбоз, инфекция раны и прочие).
Сразу после вмешательства человеку назначается курс антибиотиков на 7 – 10 суток, при боли вводят обезболивающие средства. Перевязки вначале выполняют в больнице, затем — дома. Швы снимают на 12 день, торчащие спицы (если есть) убирают через 21 день.

Против отеков в течение 1,5 месяца выполняется эластическое бинтование ноги вместе с голенью. Ходить обычно разрешается через 3 дня, но только в специальной обуви. Заменить ее может только гипсование на несколько месяцев.
После миниинвазивных операций используют полужесткие корректоры большого пальца. В дальнейшем рекомендуется ходить в ортопедической обуви со специальными стельками.
Профилактические меры
Для недопущения халюс вальгус надо исключать ожирение, правильно питаться, пить больше жидкости, чтобы предотвращать сбои водно-солевого баланса. При склонности к ортопедическим проблемам надо носить правильную обувь, не злоупотреблять высокими каблуками и узкими носиками.
Полезен для ног и профилактический массаж, ЛФК, применение ортостелек. Дополняют комплекс мер профилактики регулярные осмотры у ортопеда, которые помогут вовремя обнаружить болезнь.
Вальгусная деформация большого пальца стопы
 Вальгусная деформация большого пальца стопы (Hallux Valgus) – смещение большого пальца ноги, который находится под неправильным углом по отношению к ступне. Данное заболевание поддается как консервативной, так и хирургической коррекции, при которой полностью восстанавливается анатомически правильная форма и положение сустава. Вальгусная деформация стопы выглядит как небольшое костное образование на внутренней стороне ступни рядом с большим пальцем. Шишка причиняет дискомфорт во время ходьбы и ношения обуви, а из-за неправильного положения сустава у пациента часто образуются натоптыши и мозоли.
Вальгусная деформация большого пальца стопы (Hallux Valgus) – смещение большого пальца ноги, который находится под неправильным углом по отношению к ступне. Данное заболевание поддается как консервативной, так и хирургической коррекции, при которой полностью восстанавливается анатомически правильная форма и положение сустава. Вальгусная деформация стопы выглядит как небольшое костное образование на внутренней стороне ступни рядом с большим пальцем. Шишка причиняет дискомфорт во время ходьбы и ношения обуви, а из-за неправильного положения сустава у пациента часто образуются натоптыши и мозоли.
Причиной искривления сустава является плоскостопие, осложненное патологическими изменениями в работе сухожильно-связочного аппарата, а также мускулатуры. Заболевание чаще всего начинается во взрослом возрасте, реже наблюдается у детей (может комбинироваться со сколиозом и детским плоскостопием). Вальгусная деформация может давать осложнения по мере прогрессирования: воспаление суставной сумки (бурсит), синовиальной капсулы (синовит).
Если вы хотите получить качественное и результативное лечение вальгусной деформации большого пальца стопы, записывайтесь на прием к специалистам клиники «Чудо Доктор». У нас работают опытные врачи с 20-летним стажем работы, которые профессионально занимаются коррекцией заболеваний опорно-двигательного аппарата. Квалифицированные ортопеды-травматологи назначат обследование и подберут оптимальный метод лечения в зависимости от степени деформации стопы.
Показания к операции
- Косметический дефект нижней конечности (наличие некрасивой «косточки» на ноге).
- Деформирование пальцев, которые становятся крючковидными или молотообразными.
- Болевые ощущения, дискомфорт и другие симптомы деформационной патологии.
- Сложности с выбором и ношением обуви.
- Прогрессирование деструктивных процессов в области стопы и сустав (начальная стадия артрита, деформирующего остеоартроза).
Диагностика вальгусной деформации стопы
Вальгусная деформация большого пальца лечится всегда индивидуально, в зависимости от степени тяжести и стадии патологии. Наши специалисты в области травматологии и ортопедии проводят комплексное обследование каждого пациента, чтобы выявить причины заболевания и назначить оптимальный метод коррекции.
Основные методы диагностики
Для диагностики и выбора метода коррекции Хелюкс Вальгус необходимо пройти полный цикл обследования:
- очная консультация у специалиста, осмотр стопы;
- рентген в трех проекциях (для выявления сопутствующих патологий и осложнений);
- УЗИ суставов (для исключения или подтверждения проблем, связанных с кровообращением в тканях).
В ходе обследования вальгусная деформация большого пальца стопы должна быть дифференцирована, то есть врачу отличить заболевание от других патологий (подагра, артрит, деформирующий остеоартроз). В лаборатории исследуют кровь пациента на факторы воспаления, специфические маркеры.
Лечение вальгусной деформации стопы в клинике «Чудо Доктор»
 В клинике «Чудо Доктор» проводится операция по лечению вальгусной деформации большого пальца стопы по методу Мак-Брайда. Она позволяет устранить поперечное плоскостопие и искривление пальца без перелома, вживления металлоконструкций, наложения гипсовых повязок.
В клинике «Чудо Доктор» проводится операция по лечению вальгусной деформации большого пальца стопы по методу Мак-Брайда. Она позволяет устранить поперечное плоскостопие и искривление пальца без перелома, вживления металлоконструкций, наложения гипсовых повязок.
Данная методика имеет несколько разновидностей, и способ лечения подбирается врачом индивидуально на основании полученных рентгеновских снимков.
Преимущества методики
- Пациент может ходить уже на следующий день после операции.
- Период восстановления занимает не более 4-х недель.
- После завершения реабилитации женщинам разрешается носить обувь на каблуке.
- Длительность операции непродолжительная – от 1 до 1,5 часа.
- Щадящая анестезия.
- Возможность лечения сразу двух стоп.
- Время пребывания в стационаре после операции не более 1 суток.
- Отсутствие послеоперационных осложнений.
- Великолепный косметический эффект.
После реабилитации нет никаких ограничений по высоте каблука.
Швы можно снять в местной поликлинике, но ему необходимо явиться на повторный прием и осмотр через 6 недель после хирургического лечения.
Реабилитация после операции
Время реабилитации зависит от стадии заболевания, но не занимает более 3-4 недель. После процедуры необходимо в течение 5-7 дней пребывать в Москве, желательно иметь сопровождающего. Полноценная нагрузка на нижние конечности возможна через 7-10 дней после вмешательства.
Очень важно делать все постепенно и осторожно, так как за время заболевания пациент теряет способность правильно принимать три точки опоры. Для максимального эффекта лечения нужна восстановительная гимнастика, укрепляющие упражнения и медикаментозная терапия для ускоренного восстановления суставно-связочного аппарата.
Запишитесь на консультацию травматолога-ортопеда
В нашей клинике вы можете не просто избавиться от дискомфорта в ногах, но и устранить ее причину. На сайте «Чудо Доктор» можно записаться на прием к врачу травматологу-ортопеду.
Мы рекомендуем заняться здоровьем вашего опорно-двигательного аппарата как можно скорее, пока проблема не ухудшила качество вашей жизни!


 История болезни
История болезни